一般不妊治療
更新日:
不妊治療の4つのステップと切り替えタイミングを解説

キャリアを重視する女性が若いうちに職場で地位を固めたいと考えるようになったことや、それでもなお家庭における女性の負担が大きいことなどを背景に、結婚・出産を遅らせる傾向が高まっています。
これに伴い、高齢で出産する女性が増えるとともに、不妊治療を始める人も増加しました。
今すぐに妊娠したい人も、将来的に妊娠を考えている人も、適切なタイミングで適切な治療を行うことが妊娠の可能性を高めることにつながります。
本記事では、事前に知っておきたい不妊治療の4つのステップと、各ステップにおける治療の内容、切り替えのタイミングなどについて解説します。
ページコンテンツ
不妊の定義と原因不妊治療を始める前に、不妊検査を受ける不妊治療の4つのステップ不妊治療をステップアップするときの目安不妊治療の保険適用の範囲と制限自分に合った不妊治療のために、ステップを理解して治療をはじめよう不妊の定義と原因
健康な男女が避妊をせずに性交渉をしているにもかかわらず、妊娠しない期間が1年間に及んだ場合、「不妊」と診断されて不妊治療の対象となります。
基礎体温の計測や排卵日に合わせた性交渉、生活習慣の改善といった妊活に取り組み始めて1年が経過したタイミングで、妊活から不妊治療へと移行する人も多いでしょう。
不妊の原因はひとつではなく、詳しい検査をしなければ特定することはできません。まずは、代表的な不妊の原因を紹介します。自分かパートナーに不妊の要因がありそうだと感じたら、早めに不妊治療の受診をご検討ください。
排卵因子
ホルモンや精神的ストレス、体型の変化などによって排卵傷害が生じる不妊の原因は、排卵因子に該当します。月経周期が不順な人、基礎体温が二相性にならない人などは排卵障害の可能性があります。
卵管因子
卵管因子とは、卵管の閉塞、狭窄、癒着などによって、卵管に卵子が取り込まれなくなることを指します。クラミジアの罹患歴、骨盤内の手術などが原因になりやすいといえます。
子宮因子
子宮筋腫、子宮内膜症などがあり、受精や着床が妨げられることが子宮因子の不妊原因として考えられます。原因を取り除くことによって妊娠の可能性が高まることがあります。
頸管因子
子宮頸部の炎症などで頸管の粘液が減り、精子が通りにくくなることが頸管因子による不妊です。女性ホルモンの分泌を促す注射などを行って改善を図ります。
免疫因子
免疫の仕組みに異常が起きることによる不妊の原因は、免疫因子と考えられます。精子の動きを阻害したり、活動を止めたりする抗体が体内にでき、精子の通過や受精を妨害します。
男性因子
男性側に原因がある不妊もあります。原因には、精液中の精子が少ない、精子がまったくない、精子の運動率が低い、勃起不全、射精ができないなどが考えられるでしょう。
原因不明
検査を行っても不妊の原因が特定できない場合は、原因不明と診断されます。検査では見つからない不妊原因が隠れていることもあります。
不妊治療を始める前に、不妊検査を受ける

不妊治療を始めることを決めたら、まずは不妊検査を行って原因を特定しなくてはなりません。
治療によって原因が絞り込めたら、主治医と相談しながら適切な不妊治療を選択していきます。検査を行って原因不明不妊だった場合でも、不妊検査を行うことはほかの不妊原因を排除できることに意味があります。
なお、1996年の世界保健機関(WHO)の調査によれば、女性に原因がある不妊は41%、男性は24%で、男女両方に原因がある場合も24%に上るといわれています。そのため、不妊検査は女性だけでなく、パートナーの男性も受けることが重要です。
ここからは、不妊検査として行われる基本的な検査について見ていきましょう。
血液検査
血液検査では、排卵、および妊娠の成立・維持を担うエストロゲン(卵胞ホルモン)、FSH(卵胞刺激ホルモン)、プロゲステロン(黄体ホルモン)の分泌状況を調べます。また、糖尿病など、全身疾患の有無についても把握します。
AMH(抗ミュラー管ホルモン)検査
AMH(抗ミュラー管ホルモン)は、卵巣内にある発育途中の卵胞(卵子)から分泌されるホルモンのことで、この数値から卵巣の中に残っている卵子の数を推測できます。
AMH検査について詳しくは、こちらの記事をご覧ください。
AMH(抗ミュラー管ホルモン)検査について
超音波検査
超音波検査では、子宮内膜や卵巣の状態が把握可能です。卵胞の数や発育具合のほか、子宮内膜の厚さや子宮筋腫、子宮内膜症、卵巣嚢腫といった病気の有無も確認します。
精液検査
精液検査は、男性不妊における基本的かつ重要な検査です。男性の精液を顕微鏡で調べ、下記の項目を確認します。
精液検査の項目
- 精液の量が十分にあるか
- 精液に含まれる精子の個数(精子濃度)はどれくらいか
- 採取した精子のうち、正常な動きをしている精子がいくつあるか
- 精子の動きの質が良いか
- 精子の形態に問題がないか
不妊治療の4つのステップ
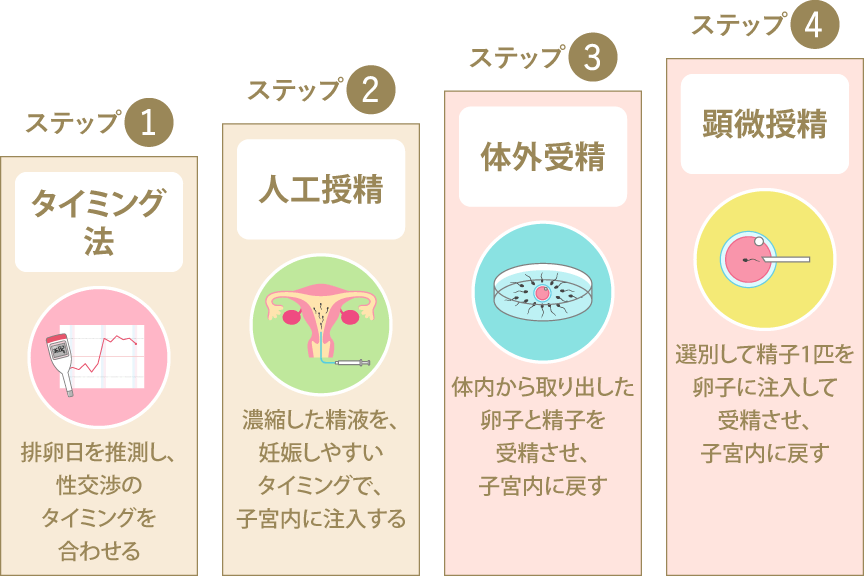
検査を行って不妊の原因を特定できたら、不妊治療に進みます。明らかに妊娠を阻害するような子宮筋腫、卵管閉塞などが見つかった場合、外科的手術によって原因を取り除いてから治療に移ることもあるでしょう。不妊治療のステップは下記のように大きく4つあり、治療の効果や期間を見ながら都度最適な治療法を検討していきます。
ステップ1 タイミング法(タイミング指導)
排卵があることと精液の所見に問題がないことが検査で確認された場合に、最初に行われる不妊治療がタイミング法(タイミング指導)です。不妊期間が短めで、年齢も若い場合はこの方法から始めるのが一般的です。超音波検査などを参考にしながら医師が排卵日を予測して、性交渉のタイミングをアドバイスします。
妊活中に基礎体温をつけ、排卵日を予測して性交渉を行っても妊娠に至らなかった場合、排卵日が違っている可能性があります。月経不順があるとさらに予測が難しくなるため、病院でタイミング法を受けることで妊娠に至る可能性は十分に考えられます。 タイミング法は自然妊娠とほぼ同じため、体への負担が少なく、費用も抑えられる治療法です。
ステップ2 人工授精(AIH)
人工授精(AIH)は、採取した精液を培養液で洗浄濃縮し、最も妊娠しやすい時期に子宮内へと注入する方法です。これにより、腟に入った精子が子宮に到達するまでの問題をクリアし、精子と卵子を高確率で出合わせることが可能になります。
人工授精といっても、医師による精子と卵子の出合いのサポートのみで、それほど自然妊娠から遠い方法ではありません。
人工授精について詳しくは、こちらの記事をご覧ください。
人工授精(AIH)について知っておきたいこと
ステップ3 体外受精(ふりかけ法/IVF)
生殖補助医療(ART)のひとつである体外受精(ふりかけ法/IVF)は、取り出した卵子に精子を振りかけて受精させ、子宮内に戻して妊娠へと導く方法です。体外受精で生まれる赤ちゃんは年々増加しており、日本でも保険適用になったことで選択しやすくなりました。
体外受精について詳しくは、こちらの記事をご覧ください。
体外受精(IVF)とは?
ステップ4 顕微授精(ICSI)
顕微授精(ICSI)は、質の良い精子を1つ選び出し、細いガラス管で卵子に直接注入して受精を促す方法で、受精率は高くなります。これにより、精子がわずかでも採取できれば不妊治療を継続することができるようになりました。
顕微授精について詳しくは、こちらの記事をご覧ください。
顕微授精(ICSI)
不妊治療をステップアップするときの目安

不妊治療の4つのステップと、それぞれの治療の概要を解説しました。では、それぞれのステップで治療を行っても結果に結び付かないとき、どのように治療方法を替えていけばいいのでしょうか。
ここからは、それまで行ってきた不妊治療にいったん区切りをつけ、次のステップへと進む際の目安を解説します。
タイミング法(タイミング指導)から人工授精(AIH)へのステップアップ
タイミング法(タイミング指導)を半年ほど行っても妊娠しない場合は、人工授精(AIH)へのステップアップを検討します。そのほか、精子が少ない乏精子症、精液中に精子がない無精子症といった男性不妊がある場合、あるいは女性側に精子の侵入や受精を妨げる頸管因子や免疫因子がある場合もステップアップを視野に入れます。
人工授精から体外受精(ふりかけ法/IVF)へのステップアップ
体外受精(ふりかけ法/IVF)を行うのは、人工授精を3〜5回行っても妊娠に至らないケースが一般的です。女性の年齢が高く、タイミング法、人工授精といった一般不妊治療での妊娠率が低いと判断された際にも、体外受精が選択されることがあります。
また、下記に該当する場合も体外受精(ふりかけ法/IVF)の対象に含まれます。
体外受精の対象となる場合
- 卵管性不妊
- 排卵障害
- 男性不妊症(乏精子症・精子無力症)
- 免疫性不妊
- 原因不明不妊
体外受精から顕微授精(ICSI)へのステップアップ
一般不妊治療と人工授精を行っても妊娠に至らない場合、不妊の原因が絞り込まれます。不妊治療の中では最も妊娠率が高いとされる顕微授精(ICSI)へのステップアップが検討されるのは、下記のようなケースです。
顕微授精へのステップアップが検討される場合
- 体外受精で妊娠に至らなかった場合
- 体外受精をしても妊娠に至る確率がかなり低いと考えられる場合
- 女性の年齢が高い場合
- 卵子の数が少ない場合
- 精子の数が少ない、または精子の運動率が低いなど、顕微授精以外では受精の可能性が低いと考えられる場合
ステップアップを決める細かなタイミングは、体質や年齢、不妊の原因などによって大きく異なり、一概にいうことはできません。医師の判断によって、一般的な回数より多く治療を試みたり、反対にステップダウンしたりすることも考えられます。
不妊治療のステップについては、医師と十分に話し合い、その時々でベストな選択をしてください。
不妊治療の保険適用の範囲と制限
従来、不妊治療の多くは、公的な医療保険が適用されない自由診療で行われてきました。
自由診療は、有効性が公的に確認されていないため、新しい医療にトライできるメリットがある反面、医療費負担が増えるデメリットがあります。不妊治療は長期にわたることが多く、自由診療では1回あたりの金額もかさむことから、治療を続けたくても続けられないという声が多くありました。
これを受けて、2022年4月より、不妊治療の基本的な治療法に保険適用範囲が拡大されています。ただし、女性の年齢が高くなると体外受精(ふりかけ法/IVF)の成功率、および出産率が下がることなどから、保険適用の対象となる年齢や適用回数に決まりがあることには注意が必要です。
保険適用となる不妊治療
保険適用となるのは、関係学会のガイドラインなどで有効性・安全性が確認された下記の治療となっています。
・一般不妊治療
タイミング法、人工授精(AIH)
・生殖補助医療(ART)
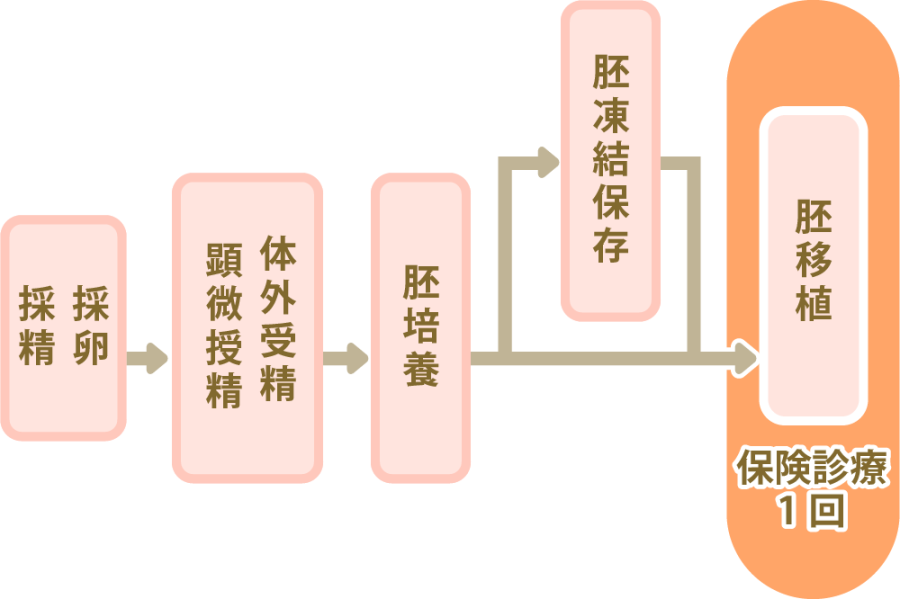
採卵、採精、体外受精、顕微授精(ICSI)、受精卵・胚培養、胚凍結保存、胚移植
年齢制限と回数の上限
不妊治療開始時の女性の年齢による制限があるほか、年齢によって適用回数の上限も下記のように変わってきます。
年齢ごとの適用回数の上限
| 初めて治療を開始する際の女性の年齢 | 適用回数の上限 |
| 40歳未満 | 通算6回まで(一子ごと) |
| 40歳以上43歳未満 | 通算3回まで(一子ごと) |
保険適用の回数は、採卵・採精から胚移植までのサイクルを「1回」と数えます。
保険適用の回数の数え方
高額療養費制度との併用でさらに負担を軽減できる
今回の保険適用範囲の拡大によって、高額療養費制度の対象も広がりました。
高額療養費制度は、1ヵ月に支払った医療費の自己負担額が高額になったとき、自己負担限度額を超えた分を払い戻す制度です。治療が長期に及んで費用がかさむことも多い不妊治療ですが、高額療養費制度の対象が健康保険の対象となる治療に限られるため、これまで生殖補助医療(ART)や男性不妊の手術などでは使うことができませんでした。
2022年4月からは、こうした治療でも高額療養費制度を使えるため、保険との併用でより負担を軽減することが可能です。
自分に合った不妊治療のために、ステップを理解して治療をはじめよう
不妊治療には、本記事で紹介したとおり4つのステップがあり、基本的にはステップ1から始めてより効果のあるステップ2、ステップ3、ステップ4へと順に進みます。ただし、患者さまの状態や年齢などによって、途中のステップから始めることもあります。
いずれにせよ、治療の難度は年齢とともに上がっていくため、早めにスタートすることが大切です。ステップごとに行われる治療の内容とその対象、ステップアップのタイミングを理解した上で、まずは検査による原因の特定から始めましょう。
にしたんARTクリニックでの
治療をお考えの方へ

患者さまに寄り添った治療を行い、より良い結果が得られるよう、まずは無料カウンセリングにてお話をお聞かせください。下記の「初回予約」ボタンからご予約いただけます。