体外受精
更新日:
体外受精(IVF)時の採卵から移植までのスケジュールは?治療の流れを解説

体外受精(ふりかけ法/C-IVF)をしたいと考えたとき、どれくらいの期間がかかるのか、何回くらい通院しなければならないのかわからず、不安に思う人も多いのではないでしょうか。
体外受精にかかる期間は、どの卵巣刺激法を選ぶかによって左右されます。本記事では、卵巣刺激法別に採卵から移植までのスケジュールについて、治療の流れとともにわかりやすく解説します。
ページコンテンツ
体外受精(IVF)とは?体外受精(IVF)時の採卵から移植までの流れ体外受精(IVF)時の採卵の手順卵胞を大きく育てる卵巣刺激法の種類採卵から胚移植までのスケジュール採卵のスケジュールの目安を知って治療に取り組もう体外受精(IVF)とは?
体外受精とは、排卵直前に採卵手術で女性の体内から得た卵子を、男性から得た精子と受精させる治療です。
卵子をシャーレの中に入れ、そこに精子をふりかけて待ちます。精子が自力で卵子に入り込んで受精が成立して無事に受精卵となったら、妊娠しやすい時期に子宮に戻す胚移植を行います。ここまでの一連の流れが体外受精です。
体外受精(IVF)時の採卵から移植までの流れ
体外受精は、採卵から始めます。採卵して受精させ、最後に移植するまで、下図のようなプロセスをたどります。
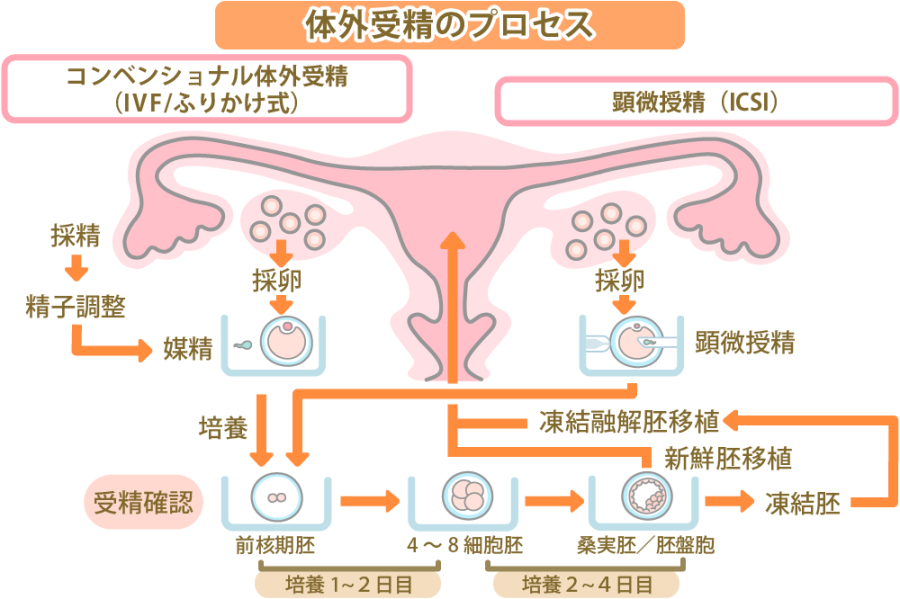
体外受精(IVF)時の排卵から移植までの流れ
①排卵誘発剤を用いて卵巣を刺激し、卵胞を育てる。
②経腟超音波検査で卵巣の状態、および血液検査でホルモン値を確認し、採卵日を決定する。
③採卵日当日は、局所麻酔または静脈麻酔をした上で採卵手術を行う。
④卵胞液を確認して卵子が得られたことを確認できたら、男性側からも精液を得て、洗浄・調整する。
⑤卵子と精子を同じシャーレに入れて出会わせて受精させる、もしくは顕微鏡下で卵子に精子を注入して顕微授精(ICSI)させる。
⑥受精卵を最大6日間培養し、胚にする。
⑦カテーテルを使って胚を子宮内に移植する胚移植を行う、もしくは胚を凍結保存して次回以降の月経周期で胚移植する。
胚移植について詳しくは、こちらのページをご覧ください。胚移植とは?
上記のプロセスで、1~2ヵ月くらいかかります。妊娠判定までの期間を含めると3ヵ月くらい見ておくといいでしょう。
体外受精で妊娠成立しなかった場合は顕微授精(ICSI)へ移行
顕微授精(ICSI)は、体外受精(IVF)で妊娠成立しなかった場合に行う治療です。
体外受精は精子自身の力で卵子に入っていく必要があるため、運動率などが基準を満たしている精子を対象として行っています。しかし、それでも卵子に受精の反応が起きない(第二極体が出ない、核が見えない)ケースがあります。原因としては、精子が卵子の中に入れなかったのではないかと考えられるのです。
このように、体外受精で受精の反応が出なかった場合には、追加で顕微授精を行う「レスキューICSI」で対応することがあります。ただし、体外受精で受精しないケースが何度か続く場合は、何らかの受精障害が考えられるため、以降は顕微授精が推奨されます。
ちなみに、精子の数や運動率が正常範囲であれば体外受精で受精できると判断しますが、まれに受精率が悪い場合があります。そのため、採卵1回目ですべての卵子が受精してないという結果を回避する目的で、体外受精と顕微授精の両方を行うスプリットという方法があります。例えば、8個の卵が採取できた場合に、4個は体外受精、残り4個は顕微授精で受精させます。このような方法も試しながら、それでも受精しない場合は顕微授精に移行します。
顕微授精の場合も、女性の体から得た卵子を胚培養士が培養室に運び入れ、卵子の存在が確認できればパートナーの男性から採精する(もしくは自宅で採精したものをパートナーの女性が持ち込んでおく)ところまでは体外受精と同じです。
体外受精と異なるのは、その後、精子を1つ選別して細いガラス管を使って卵子の中に注入し、受精を成立させる点です。
受精が成立したら、子宮と同じ環境にした培養器に胚を入れて、5~6日間培養します。子宮の状態が整っている場合は、その月経周期のうちに培養した胚を子宮に戻す胚移植を行います。整っていない場合は、次の周期に備えて胚を凍結して保存しておくことが可能です。
体外受精(IVF)時の採卵の手順
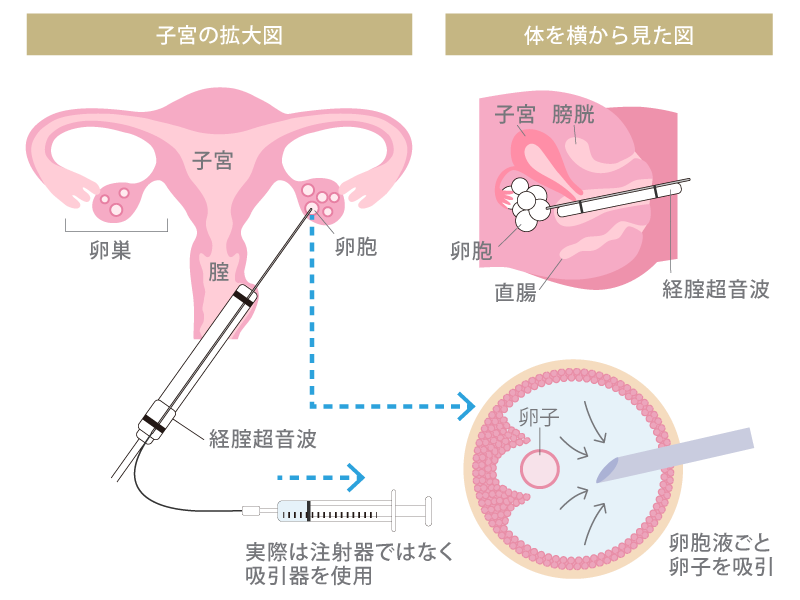
ひとつでも多くの成熟した卵子を得られるようにするには、採卵の実施までにさまざまな準備が必要です。具体的にどう行っていくのか、詳しく見ていきましょう。
1. 卵胞を大きく育てる
内服薬や注射などの排卵誘発剤を使って卵巣を刺激し、卵胞を大きく育てます。卵巣刺激法には高刺激法や低刺激法など、種類があるので詳しくは後述しますが、自分に合った方法を医師と相談しながら決めるとよいでしょう。
2. 採卵日を決定する
次に、経腟超音波検査で卵胞の大きさを確認したり、ホルモン検査を行ってホルモン値を測定したりして、採卵日を決定します。
採卵日が決まれば、採卵の34~36時間前にトリガーとなるhCG注射や点鼻薬を投与して、人為的にLHサージを起こして卵胞を最終成熟させ、排卵を促します。
3. 採卵日当日は麻酔からスタートする
採卵当日は、痛みを回避するために麻酔をします。針を腟から卵巣に直接刺して卵胞液ごと吸い取るという外科的な手術を伴うためです。麻酔には局所麻酔と静脈麻酔がありますが、どちらを使うかはそれぞれのクリニックの方針や本人の希望により異なります。また、得られる卵子の数が少ないと想定される場合は、麻酔をせずに座薬のみで採卵することもあります。
経腟超音波検査で排卵していないことを確認したのち、経腟超音波のプローブの先に針を装着し、腟に挿入して左右の卵巣から卵胞液ごと卵子を得ます。
採卵後はしばらくリカバリールームで休憩したのち、医師の診察を受けて体調に問題がなければ帰宅できます。
4. 検卵を行う
採取した卵胞液から胚培養士が顕微鏡で卵子を探して得る工程を、検卵といいます。超音波検査でも卵子の存在は確認できますが、実際に取り出して顕微鏡下で見なければ正確な数はわかりません。卵子は顆粒膜細胞という細胞に包まれた状態で卵胞液の中に存在しているため、細胞液や血液を取り除きながら卵子を得て、数をカウントします。
また、回収した卵子は吸引時に変形したものが混ざっていることがあるほか、成熟度合いもまちまちです。そのため、卵子の質も胚培養士が観察し、受精能があるかどうかをチェックします。
変形したものや成長が止まっているものは受精が難しいため破棄されますが、未成熟なものは培養器で培養して成熟するのを待ちます。
卵胞を大きく育てる卵巣刺激法の種類

卵巣を刺激して卵子を誘発する方法には、強い排卵誘発剤を使って行う方法から、まったく薬を使用せず自然に任せる方法までさまざまあります。どの方法を利用するかは、受診者の体質や、AMH検査、卵巣の状態を見ながら医師と相談しながら決めましょう。
ここでは、卵巣刺激法の中から「ロング法」「ショート法」「アンタゴニスト法」「PPOS法」の4つについて解説します。
ロング法
ロング法とは、薬を長期間使って排卵をコントロールしながら卵子を誘発し、10個程度の採卵を目指す方法です。採卵する前の周期の高温期中期頃から採卵まで、排卵を促すためのGnRHアゴニスト点鼻薬を1日3回、毎日使用します。準備も早く始められる上、採卵のスケジュールがコントロールしやすく、多くの卵子を得ることができる点がメリットです。ただし、薬の使用期間が長くなり、量も多くなるので費用負担が大きくなりやすく、OHSS(卵巣過剰刺激症候群)になる可能性も高くなります。
月経周期が正常周期(25~38日)の方、卵巣機能に問題のない人、AMH(抗ミュラー管ホルモン)値が高い人、年齢が若い人に向いています。
ショート法
ショート法とは、月経周期の初日からGnRHアゴニスト点鼻薬を使い始め、卵子を誘発する方法です。ロング法よりも点鼻薬を使う期間が短いため、ショート法と呼ばれます。
短期間ではありますが、採卵日まで点鼻薬と注射を1日も欠かさずに続けることが必要です。前周期からの準備が不要で薬の使用期間が比較的短くなること、年齢が高めの方でもできることがメリットです。
しかし、OHSSになる可能性がある、卵巣予備能が低い場合は卵子の発育が悪くなる可能性がある、排卵スケジュールをコントロールしづらいなどのデメリットもあります。
月経周期が正常周期(25~38日)の方、40代前後など年齢が比較的高い人、FSH(卵胞刺激ホルモン)の値が若干高めの人、月経周期初期の胞状卵胞数が少ない人などに向いている方法です。
アンタゴニスト法
アンタゴニスト法とは、月経3日目からFSH/HMG注射を使って卵子を育て、ある程度大きくなったら排卵を抑制するためにGnRHアンタゴニスト製剤を使用するものです。
ロング法やショート法で使用する点鼻薬はアンタゴニスト法では原則として使いませんが、OHSSのリスクが高い方には採卵2日前に使うhCG注射の代わりにアンタゴニスト点鼻薬を使うこともできます。
アンタゴニスト法は卵胞が発育しやすい、OHSSになりにくいためOHSSのリスクのある方にも適用できるなどのメリットがあります。一方で、治療費が高額になる可能性がある、まれに早期排卵することがある、排卵抑制度合いに個人差があるなどがデメリットです。
月経周期が正常周期(25~38日)の人、卵巣機能低下が見られる人、AMHの値が低い人に向いています。
PPOS法
PPOS(Progestin-primed Ovarian Stimulation)法とは、卵巣を刺激する際に、排卵誘発剤と黄体ホルモン剤を併用する方法です。「黄体フィードバック法」や「黄体ホルモン併用卵巣刺激法」という名称で呼ばれることもあります。
アンタゴニスト製剤の注射が不要なので通院回数を減らすことができ、治療のスケジュールが立てやすい、費用負担が比較的軽い、トリガーにアンタゴニスト点鼻薬が使えるのでOHSSのリスクを抑えられる点がメリットです。
しかし、新鮮胚移植ができない、2014年に発表された比較的新しい方法なのでデータが少なく、まだ評価が確立していない点がデメリットです。
AMH(抗ミュラー管ホルモン)の値が高い人やOHSSのリスクが高い人、ほかの卵巣刺激法で採卵に至らなかった人に向いています。
採卵から胚移植までのスケジュール
ロング法、ショート法、アンタゴニスト法、PPOS法、それぞれのスケジュールの例をご紹介します。採卵から胚移植までの流れについて、詳しく見ていきましょう。
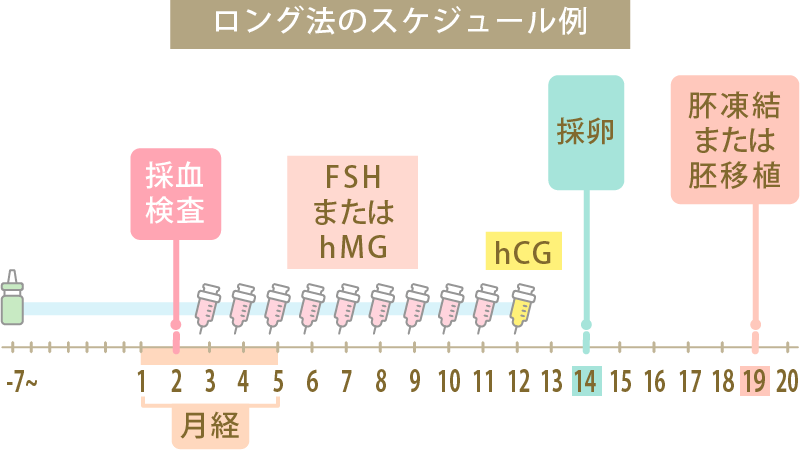
ロング法のスケジュール例
①採卵を行う予定の前の月経周期で、高体温期中期の月経21日目から採卵日まで、毎日点鼻薬を1日3回鼻にスプレーします。
②月経周期になったら、3日目から排卵誘発剤のFSH/hMG注射を毎日投与します。期間は6~10日間程です。
③卵胞の大きさを観察し、十分な大きさに育っているようであればトリガーとしてhCG注射を行い、2日後に採卵します。
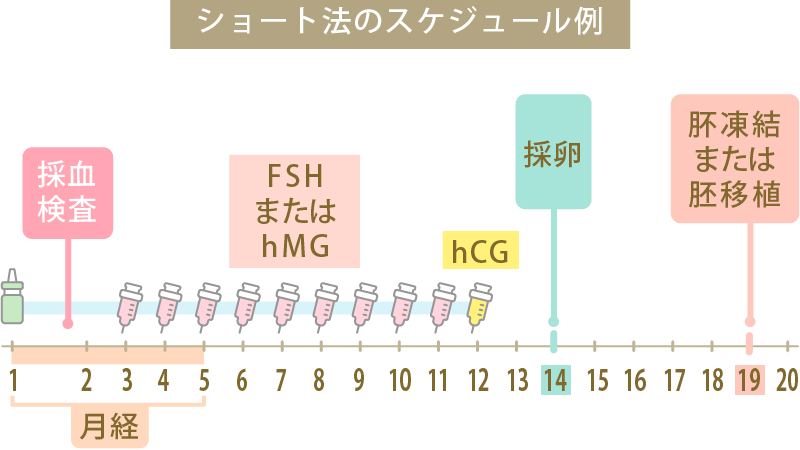
ショート法のスケジュール例
① 月経が始まった日から、ホルモン分泌を抑制するためのGnRHアゴニスト点鼻薬の使用を開始します。投与は採卵日当日まで続けます。
② 月経3日目から排卵誘発剤のFSH/hMG注射を投与します。投与は7~10日間程毎日続けます。
③卵胞の大きさを観察し、十分な大きさに育ったら、トリガーとしてhCG注射を投与して翌々日に採卵します。
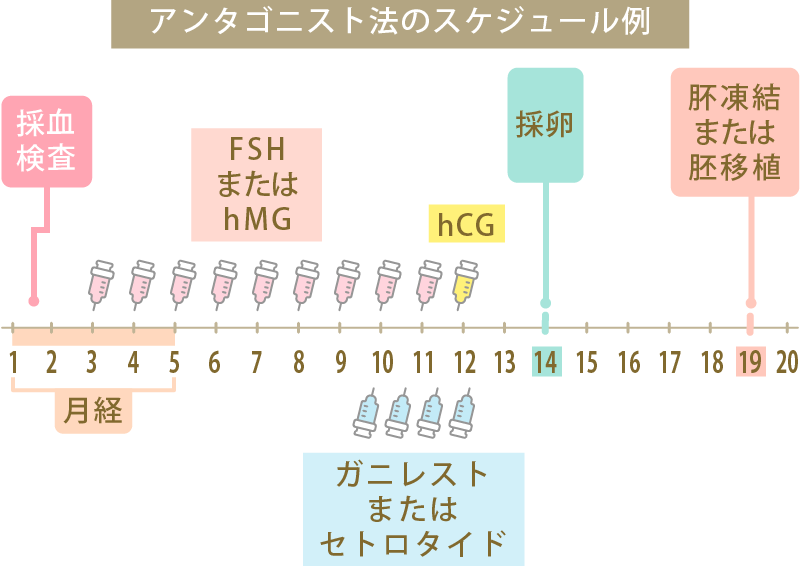
アンタゴニスト法のスケジュール例
①月経が始まったら3日目までに受診し、採血をしてホルモン値の検査をし、超音波検査で胞状卵胞数や前周期の残りの卵胞の有無を確認します。
②受診日から排卵を誘発するためのFSH/hMG注射を、9~14日間連続で行います。毎日決められた時間に自己注射を行います。
③月経8日目に超音波検査を行い、一番大きな卵胞が14~16mm以上の大きさになっていれば、FSH/hMG注射とともに排卵を抑制するためのアンタゴニスト注射を併用します。
④月経11~12日目に超音波検査を行って卵胞の発育状況を観察し、卵胞の大きさが16~18mm以上になっていれば、トリガーとしてhCG注射またはGnRHアゴニスト点鼻薬を投与し、採卵に向けて卵胞を最終成熟させます。その2日後に採卵します。
PPOS法のスケジュール例
①月経3日目から排卵誘発剤であるFSH/hMGの注射を開始すると同時に、排卵を抑制するための黄体ホルモン製剤を内服します。
②超音波検査で卵胞の発育状態を見ながら採卵日を検討し、ある程度大きくなったらhCG注射をトリガーとして最終成熟をして2日後に採卵します。
③PPOS法では低温期から黄体ホルモン製剤を飲み続けることで、子宮内膜が着床に適さない状態となるため、採卵直後の新鮮胚移植はできず、全部の胚を凍結保存することとなります。次回の月経周期以降に凍結胚移植を行います。
採卵のスケジュールの目安を知って治療に取り組もう
今回ご紹介したように、採卵はどの卵巣刺激法を選ぶかによって、準備期間がかかることもあります。ただし、無理に薬を使う期間を短くしようとすると、うまく採卵ができないこともあります。自分自身の卵巣の状態や仕事のスケジュールなどを考慮しながら、どういった採卵のスケジュールを組むのか、そのためにどの卵巣刺激法が必要なのかを、医師とよく相談しながら決めるようにしましょう。
にしたんARTクリニックでは、患者さまファーストで患者さま一人ひとりに合った治療方法を提案し、きめ細かい良質な医療を提供しています。不安なこと、心配なことがあればいつでもご相談ください。
にしたんARTクリニックでの
治療をお考えの方へ

患者さまに寄り添った治療を行い、より良い結果が得られるよう、まずは無料カウンセリングにてお話をお聞かせください。下記の「初回予約」ボタンからご予約いただけます。


