人工授精
更新日:
人工授精(AIH)は意味ない?妊娠率や推奨の回数と妊娠できない原因を解説

不妊治療中のご夫婦(カップル)が、排卵のタイミングに合わせて性交渉を行ってもなかなか妊娠が成立しない場合は、次のステップとして人工授精(AIH)を検討します。
人工授精は、タイミング法よりも妊娠成功率の高い治療となりますが、人工授精を1~2回実施しても妊娠に至らないこともあるため、「人工授精では妊娠が難しいのでは?」と思う人も少なくありません。 本記事では、人工授精における妊娠率や推奨回数とともに、人工授精をしても妊娠に至らない原因について解説します。
ページコンテンツ
人工授精(AIH)とは、精子を子宮に直接注入する不妊治療のこと人工授精(AIH)は意味ないといわれる理由人工授精(AIH)の回数の目安は3~4回前後人工授精(AIH)で妊娠に至らない原因人工授精(AIH)に向いている人と向いていない人人工授精(AIH)で妊娠できなかったら?人工授精(AIH)を検討している方は、まずは無料カウンセリングでご相談ください人工授精(AIH)とは、精子を子宮に直接注入する不妊治療のこと
人工授精とは、女性の排卵期のタイミングに合わせて、夫(パートナー)から採取した精液を洗浄・濃縮し子宮に直接注入する不妊治療方法のひとつです。
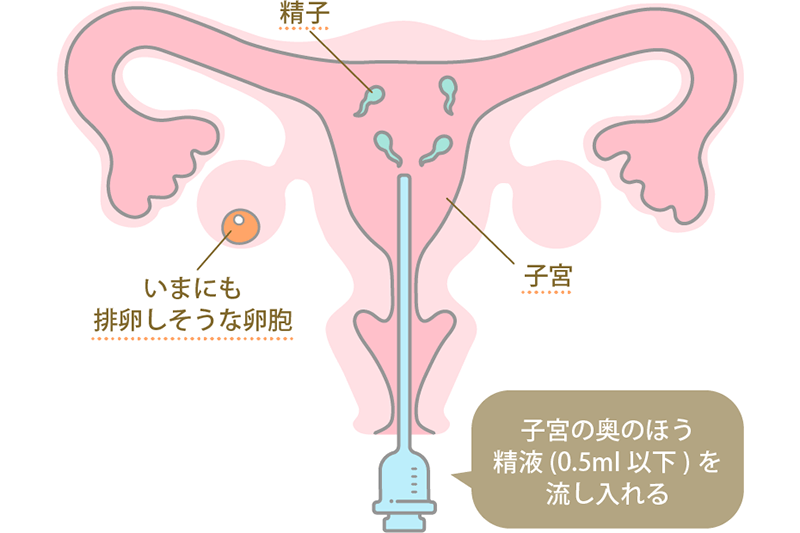
精子を子宮内に注入するところまでは医師の手を介しますが、精子が卵子と出会って受精・着床するという、妊娠に至るプロセスは自然の力に任せることになります。そのため、自然妊娠に近い形で妊娠できることが人工授精のメリットです。
また、人工授精では夫(パートナー)の精液を洗浄・濃縮し直接子宮内に入れるので、物理的に精子が移動する距離が短くなります。そのため、精子と卵子が出会って受精が成立する確率が上がるという利点もあります。
人工授精について詳しくは、こちらのページをご覧ください。
人工授精について知っておきたいこと
人工授精(AIH)は意味ないといわれる理由
不妊治療を検討されている、もしくはすでにタイミング法を行っていて次のステップアップを模索されている方の中には、「人工授精をしても意味がないのでは?」と考えている人もいるかもしれません。
「人工授精は意味がない」といわれる理由には、妊娠成功率の低さがあります。人工授精の妊娠成功率は、健康な男女でも1回あたり5~10%ほどで、1~2回程度実施しても結果が出ないことは珍しくありません。一方、体外で受精させた受精卵(胚)を子宮に戻す「体外受精(IVF/ふりかけ法)」や「顕微授精(ICSI/イクシー)」といった生殖補助医療(ART)の妊娠成功率は、1回あたりの20~30%と、人工授精に比べて高い割合になっています。そのため、生殖補助医療と比較して「人工授精は意味がない」といわれることもあるのです。
※参考 公益社団法人日本産科婦人科学会「2021年 体外受精・胚移植等の臨床実施成績」
人工授精(AIH)の回数の目安は3~4回前後
前述したとおり、人工授精における1回あたりの妊娠率は健康な男女でも5~10%前後であり、人工授精を1回行っただけでは結果が出ないこともあります。人工授精の実施回数はクリニックごとに考え方が異なりますが、一般的には3~4回は続けたほうが良いといわれています。
年齢や個人差にもよるので一概にはいえませんが、人工授精を数回繰り返し行っても妊娠に至らない、もしくは妊娠が継続できないといった場合は、医師と相談しステップに進むことをご検討ください。
なお、43歳以上では人工授精での妊娠率が1%程度にまで低下するため、40歳以降は何かの事情がない限りはステップアップを検討したほうがいいでしょう。
人工授精(AIH)で妊娠に至らない原因
人工授精の妊娠率は決して高くはないですが、自然妊娠に近い形で妊娠でき、身体的な負担も少ない治療のため、不妊に悩むご夫婦(カップル)は、比較的挑戦しやすい治療といえます。しかし、人工授精を数回行っても妊娠に至らない場合は、母体や精子に原因があることも少なくありません。
ここでは、人工授精をしても妊娠に至らない原因について見ていきましょう。
ピックアップ障害
人工授精をしても妊娠に至らない原因として考えられるのが、ピックアップ障害です。ピックアップ障害とは、排卵時に卵巣から飛び出した卵子を、卵管の先にある卵管采がうまくキャッチできないことをいいます。ピックアップ障害があると、卵子を卵管内に取り込むことができないため、卵子と精子が出会うことができず、妊娠することができません。
ピックアップ障害は、主に卵管采と卵管の周囲の組織が癒着していることによって起こると考えられており、子宮内膜症や子宮筋腫、腹膜炎などの開腹手術を経験した方に多く見られる疾患です。
卵子の質の低下
卵子の質が低下することも、人工授精を行っても妊娠できない原因のひとつとして挙げられます。排出された卵子を卵管に取り込むことはできても、卵子の質が悪ければ受精・着床のプロセスの難易度が上がります。一般的に年齢が上がるにつれて卵子の質は低下しますが、特に35歳を過ぎると卵子の質の低下は顕著です。 ところが、今のところ体内にある卵子の質を確認できる検査はなく、AMH(抗ミューラー管ホルモン)検査などでもわかりません。卵子の質の低下の有無を知るには、人工授精の次のステップである体外受精の際に、受精が成立するかによって判断できます。
受精障害
受精障害とは、卵子と精子がうまく受精できない状態のことをいい、妊娠に至らない原因のひとつです。受精障害の原因には3つのパターンがあり、精子または卵子、もしくは精子と卵子の両方に問題があると考えられます。
受精障害の具体的な原因は、精子が健康であっても卵子の透明膜を通過できなかったり、卵子と精子が出会ったときに活性化が起きなかったりすることなどが挙げられます。また、卵子自体が未熟で受精する能力がないことも原因のひとつです。 人工授精が成功しない原因が受精障害によるものなのかどうかは、体内にある卵子の質の低下を確認できる検査がないのと同様に、体外受精を行ってみないとわかりません。
人工授精(AIH)に向いている人と向いていない人
人工授精の向き・不向きを考える際は、まず夫(パートナー)の精子の状態で判断します。人工授精は精子を子宮に送り込む手助けをするため、精液の量がやや少ない、精子の運動率が低いといった軽度の男性不妊要因がある場合に適応します。
ヒューナー検査の結果が不良だった場合や、ED(勃起不全)・射精障害等で性交渉が難しい場合、夫(パートナー)との性交渉のタイミングと排卵期が合わない場合なども人工授精に向いているでしょう。
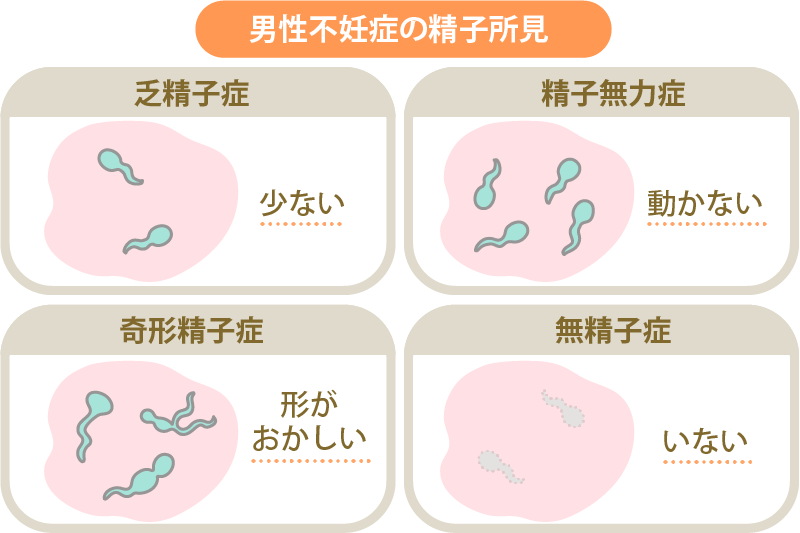
一方、夫(パートナー)の精液所見で著しく悪い場合も、人工授精には向いていません。例えば、精子無力症とは、精子の運動率が著しく、精子が動かない状態を指しますが、この場合、人工授精で精子を子宮に直接注入しても、卵子までたどり着けずに受精することが難しいとされています。
ほかにも、女性側の卵管が癒着、もしくは極めて狭くなっていて卵子や精子が通りづらい場合や、女性の年齢が高く卵子の質の低下が考えられる場合も、卵子と精子が自力で受精することが難しいため、人工授精に向いていないといえます。
人工授精(AIH)で妊娠できなかったら?
人工授精を数回行っても妊娠に至らなかった場合は、医師と相談の上、体外受精(IVF/ふりかけ法)や顕微授精(ICSI/イクジー)といった生殖補助医療へのステップアップを検討しましょう。
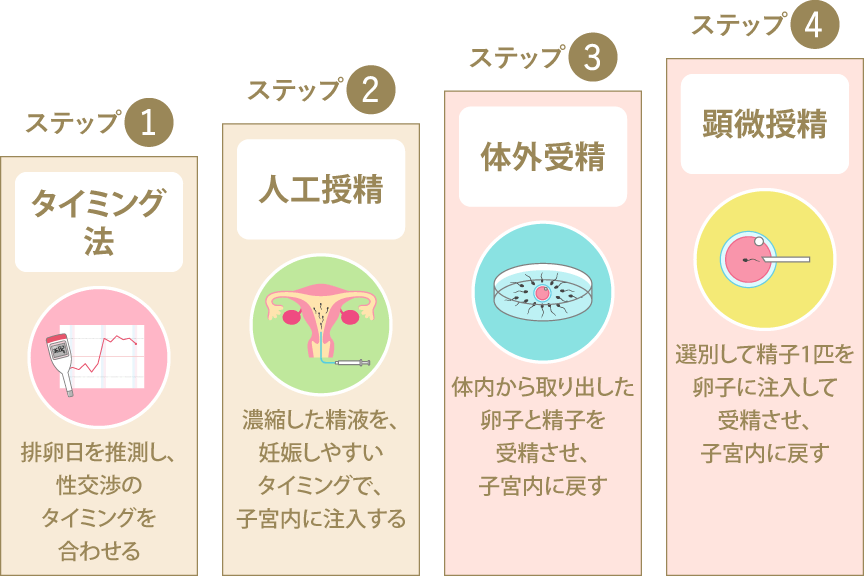
体外受精と顕微授精の違いは下記のとおりです。
体外受精(IVF)
体外受精は女性から採取した卵子をシャーレに乗せ、男性から採取した精子をふりかけて精子自身の持つ力で受精させる方法です。精子をふりかけるので「ふりかけ法」とも呼ばれます。受精が成立すれば、子宮と同じ環境を保った培養器に入れ、子宮に戻すことのできる状態(胚)に育つまで培養します。最大6日間培養した後に、子宮に胚を戻す胚移植を行います。
顕微授精(ICSI)
顕微授精では、男性から採精し、選別した状態の良い1個の精子を、女性から採取した卵子に細いガラス管を使って顕微鏡下で注入し、受精させます。受精後は、体外受精と同様に培養室で最大6日間培養し、子宮に戻すための胚移植を行います。
顕微授精が選択されるのは、女性側の年齢が高い場合、採取できる卵子の数が非常に少ない場合、男性側の精液の所見が不良で濃度や運動率が低い場合です。
人工授精(AIH)を検討している方は、まずは無料カウンセリングでご相談ください
人工授精は、自然妊娠に近い形で妊娠でき、身体的・経済的な負担も少ないため、不妊に悩むご夫婦(カップル)も挑戦しやすい不妊治療です。しかし、人工授精は、妊娠が成立するまで複数回実施しなければならないケースもあることを理解しておく必要があるでしょう。もし、人工授精を3~4回繰り返しても妊娠に至らないようであれば、医師と相談しながら次のステップとして体外受精や顕微授精をご検討ください。
にしたんARTクリニックでは、無料のカウンセリングでご夫婦(カップル)の年齢や希望スケジュールなどを伺いながら、人工授精を含めた最適な不妊治療法やステップアップのスケジュールを提案しています。妊娠成立まで医師・スタッフがサポートしますので、ぜひお気軽にご相談ください。
にしたんARTクリニックでの
治療をお考えの方へ

患者さまに寄り添った治療を行い、より良い結果が得られるよう、まずは無料カウンセリングにてお話をお聞かせください。下記の「初回予約」ボタンからご予約いただけます。
