人工授精
更新日:
排卵後に人工授精(AIH)しても大丈夫?妊娠率や治療の流れを解説

タイミング法(タイミング指導)でなかなか妊娠できないときに、次のステップとして行われる不妊治療法が人工授精(AIH)です。人工授精は排卵期に行うものですが、排卵期のタイミングが想定よりもずれて排卵後に人工授精の治療をすることになった場合、本当に妊娠できるのかどうか心配な方も多いのではないでしょうか。 本記事では、人工授精を行うときの治療の流れとともに、妊娠成功率や排卵後に人工授精を行う意味についても解説します。
ページコンテンツ
人工授精(AIH)とは、質の良い精子を子宮に直接注入する治療法のことにしたんARTクリニックで人工授精(AIH)を行う際の流れ排卵後に人工授精(AIH)を行っても大丈夫?人工授精(AIH)の妊娠率人工授精(AIH)に向いている人と向いていない人人工授精(AIH)のメリット人工授精(AIH)のデメリット排卵後の人工授精(AIH)に不安がある方は、まずはご相談ください人工授精(AIH)とは、質の良い精子を子宮に直接注入する治療法のこと
人工授精とは一般不妊治療のひとつで、女性の排卵のタイミングに合わせて、男性から採取した精液を洗浄・濃縮して質の良い精子を選定し、子宮内に注入して受精を促す方法です。精子を子宮に注入するところまでは医療の手を介しますが、その先の受精から着床までの妊娠に至るプロセスは精子と卵子の力に委ねるため、人工授精は自然妊娠に近い形で妊娠できる方法といえるでしょう。 また、精子を子宮に直接注入するので、物理的に精子が移動する距離が短くなります。そのため、精子と卵子が出会う確率は自然妊娠よりも高くなります。
にしたんARTクリニックで人工授精(AIH)を行う際の流れ
では、人工授精はどのような流れで行われるのでしょうか。ここでは、にしたんARTクリニックで人工授精を行う場合の流れを解説します。
人工授精(AIH)
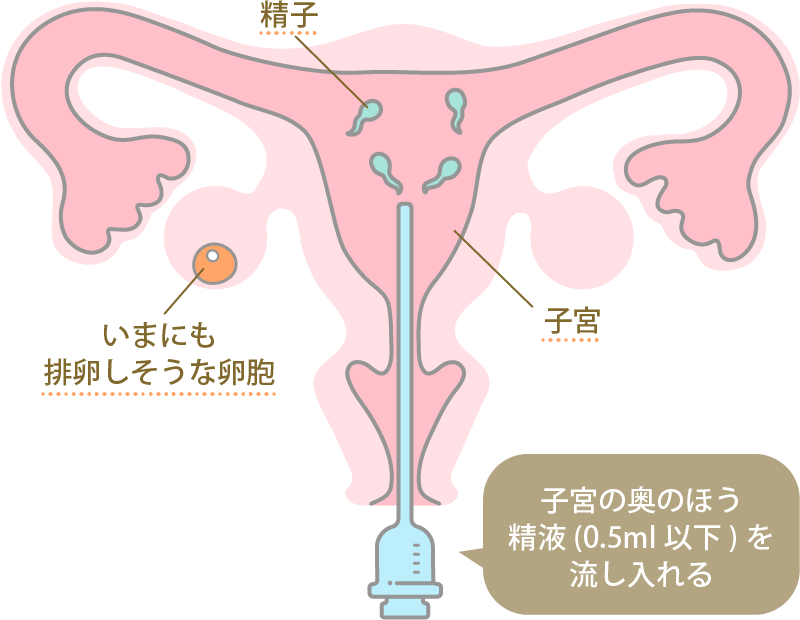
1.受診・検査を行う
まずはご夫婦(カップル)でクリニックを受診し、男性側・女性側それぞれの不妊原因を探るための検査を行います。女性側は血液検査やクラミジア検査(PCR法)、子宮腟部細胞診、超音波検査を、男性側は感染症検査、精液検査を行います。初回の受診はタイミングを図る必要はないので、ご夫婦(カップル)の都合の良いときに受診しましょう。
2.月経周期や検査結果をもとに排卵日を予測する
月経が始まったタイミングで再度受診して、人工授精を行うかどうか、行うとすればどのような方針で行うかを主治医と話し合います。月経10~12日目から経腟超音波検査で卵胞の成熟度合いを観察し、排卵日を予測して人工授精を行う日取りを決定します。
3.人工授精する
予測した排卵日に合わせて人工授精を行います。
人工授精当日に、夫(パートナー)は自宅もしくはクリニック内の採精室で精液を採取します。自宅で採取する場合は、体温と同じ36℃前後の温度を保ちながら精液をお持ちください。その後、胚培養士が洗浄・濃縮した精子を、医師が女性の子宮内に注入します。治療自体は30分以内で終わり、帰宅後も普段どおりに過ごすことができます。
4.妊娠判定
月経開始後28日目頃から妊娠の有無について判定ができるようになります。月経の予定日を過ぎても月経が来ない場合は妊娠している可能性があるため、市販の妊娠検査薬を使って妊娠の有無を確認します。陽性の場合は、クリニックでも判定を行うためクリニックの予約を取りましょう。
人工授精について詳しくは、こちらのページをご覧ください。
人工授精について知っておきたいこと
排卵後に人工授精(AIH)を行っても大丈夫?
一般的には、排卵する直前を狙って人工授精を行いますが、排卵後に人工授精を行っても、排卵前と比較して妊娠率に大きな差はないといわれています。
人工授精は、超音波検査やホルモン検査で卵胞の発育状況を観察し、排卵の時期を探った上で排卵前に行う不妊治療法です。排卵する直前を狙って精子を注入することで妊娠率を高めるのが一般的ですが、卵子の受精能力は、排卵後24時間はあるとされています。
にしたんARTクリニックでは、綿密に検査をすることで、排卵直前に人工授精ができるようにスケジュールを組んでいます。万が一、事前検査で人工授精前に排卵してしまったことがわかった患者さまは、医師と相談の上で、その後の方針を決定しますのでご安心ください。
人工授精(AIH)の妊娠率
人工授精1回あたりの妊娠率は5~10%前後です。つまり、仮に20代で健康な方でも、1回では結果が出ないことが多いといえます。年齢別に見た、人工授精の施行回数と累積妊娠率の推移は下記のとおりです。
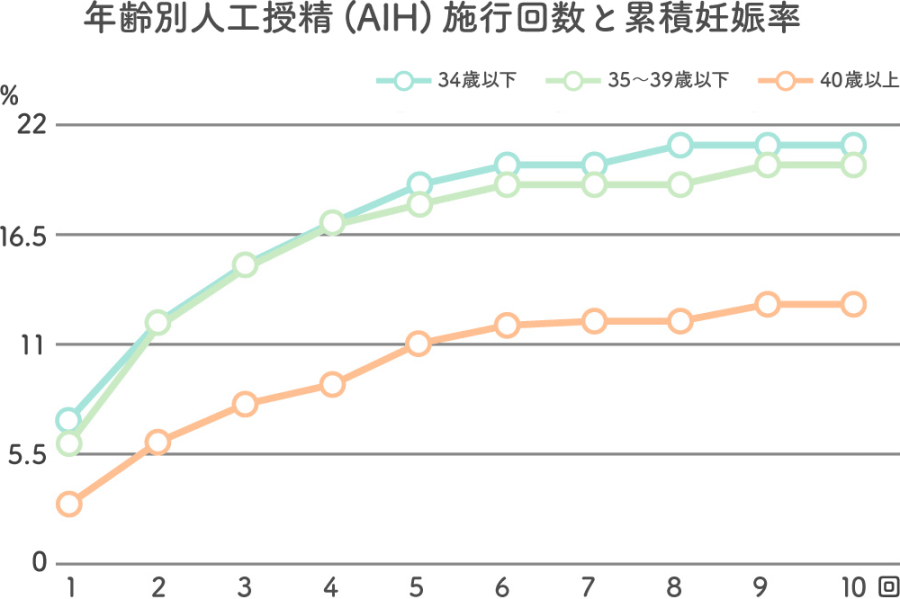
※出典 公益財団法人日本産婦人科医会「10.人工授精(AIH:Artificial Insemination with Husband’s semen) – 日本産婦人科医会」
年齢別の人工授精施行回数と妊娠率を見ると、どの年代でも回数を重ねるごとに成功率が上がるものの、6回目以降は頭打ちになることがわかります。人工授精を行う場合は、不妊歴にもよりますが、少なくとも3~4回は続けるといいでしょう。
ご夫婦(カップル)の年齢や不妊歴等の状況を見ながらではありますが、人工授精を数回行っても妊娠できない、または妊娠を継続できない場合は、体外受精(IVF/ふりかけ法)や顕微授精(ICSI/イクジー)といった生殖補助医療(ART)にステップアップすることも検討してください。
特に43歳以上になると人工授精の妊娠成功率は1%程度と極端に低下するため、女性の年齢が40歳以上の場合は特別な事情がない限り、次のステップに進むことご検討ください。
人工授精(AIH)に向いている人と向いていない人
人工授精の向き不向きは、夫(パートナー)の精液の状態が重要な判断材料になります。精液検査の結果で、精子の運動率が低い、精子の数が少ない、奇形精子症など、夫(パートナー)の精液所見がやや悪いと判明した場合、精子が自力で子宮内を泳いで卵子のもとまで到達できないと考えられるため、人工授精が向いています。
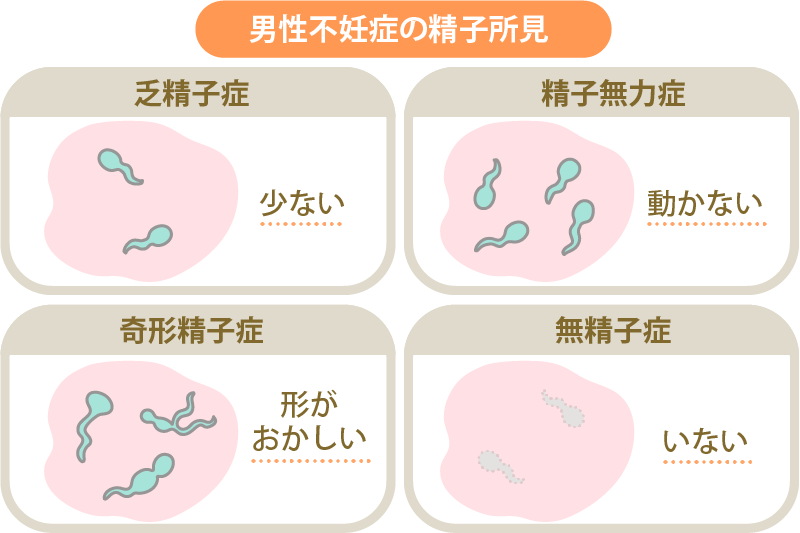
また、男性が勃起障害や射精障害であるケースや、精子と頚管粘液の相性を調べるためのヒューナー検査の結果が良くないケース、性交渉と排卵期のタイミングが合わないケースなども、人工授精に向いているといえるでしょう。
しかし、精液量、精子数、精子運動率などが著しく悪い場合は、人工授精では精子が卵子に到達するのが困難であるため、向いていないとされています。
一方、夫(パートナー)の精液所見が良好な場合は、精子が自力で卵子に到達する能力が十分にあるため、自然妊娠やタイミング法での妊娠を目指すことができ、人工授精を必要としません。
ほかにも女性側の不妊の要因として、卵管が癒着して閉じていたり狭くなっていたりする場合や、女性の年齢が高い場合などは卵子と精子が自力で受精することが難しいため、人工授精には不向きです。
人工授精(AIH)のメリット
前述のとおり、人工授精1回あたりの妊娠率は5~10%前後とあまり高いとはいえませんが、人工授精にはどのようなメリットがあるのでしょうか。ここでは、人工授精のメリットを3つ解説します。
自然妊娠に近い
人工授精は、「人工」といっても人の手が加わるのは精子を洗浄・濃縮して子宮内に注入するところまでです。精子と卵子が出会うのは自然に任せることとなります。そのため、自然妊娠に近い状態で妊娠できる治療法だといえるでしょう。
また、洗浄・濃縮した精子を子宮に直接送り込むため、タイミング法よりも高い妊娠率が見込めます。
身体的な負担が少ない
人工授精は副作用がほとんどありません。精子を注入するときに多少の痛みを感じる患者さまもいらっしゃいますが、注入に使用するカテーテルは樹脂製でやわらかく、治療にかかる時間も診察時間を含めて30分程度とごく短いため、身体への負担が少ない治療といえます。治療後も会計が終わればすぐ帰宅でき、普段どおりの生活を送れるのもメリットといえるでしょう。
費用を抑えられる
人工授精にかかる1回あたりの費用は、保険診療の場合5,460円、自費診療の場合20,000~30,000円程度です。(再診料、内服薬の料金が別途かかります)
2022年4月から公的医療保険(健康保険)が人工授精にも適用されるようになったので、経済的な負担が軽くなり、より治療を受けやすくなりました。また、自費で治療を受ける場合も、体外受精や体外受精などの生殖補助医療と比較すると安価といえます。
人工授精の費用について詳しくは「一般不妊治療の治療費」こちらのページをご覧ください。
人工授精(AIH)のデメリット
不妊治療の中では比較的取り組みやすい人工授精ですが、メリットだけでなくデメリットもあります。ここでは、人工授精のデメリットを解説します。
妊娠成功率が低い
妊娠率が低いのは人工授精のデメリットのひとつです。人工授精は排卵前のタイミングを見極めて、医師がカテーテルを使って精子を子宮内に注入しますが、体内でその精子が卵子のもとまでたどり着き、無事に受精するかどうかは精子と卵子の力に委ねることになります。そのため、自然妊娠よりも妊娠成功率は上がるものの、人工授精の妊娠成功率は5~10%程度と決して高いとはいえません。体外受精や体外受精と比べると成功率は低い傾向にあります。
感染症のリスクがある
人工授精を行うことで感染症にかかるリスクがあります。夫(パートナー)が採取した精液は、胚培養士が洗浄・濃縮し、雑菌や不純物を取り除いてから人工授精に使用します。しかし、精子を介して子宮や卵管、腹腔内に雑菌が入り込み、感染症を引き起こすリスクはゼロではありません。また、腟の近くにいる雑菌が、カテーテルを通して腟内に入り込んで感染症を起こすこともあります。
なお、にしたんARTクリニックで人工授精を行う際は、クラミジア検査実施の上、各症状や感染症の予防・対策として抗菌剤の内服薬を処方するため、安心して人工授精を受けていただけます。
出血のリスクがある
精子を子宮内に注入する際に使用するカテーテルは、挿入しても痛みが出にくいようにやわらかい素材のものを使用しますが、挿入する際の刺激で子宮や子宮頸管から出血するリスクがあります。ただし、出血は長くても数日以内には治まりますので、過度に心配する必要はありません。
多胎妊娠のリスクがある
排卵誘発剤を使用して人工授精を行う場合、多胎妊娠するリスクがあることも理解しておきましょう。人工授精では、妊娠の可能性を高めるために、事前に排卵誘発剤を使用して卵巣刺激を行う場合があります。卵巣刺激法を用いると排卵障害のある場合でも排卵をさせることができ、複数の卵子を成熟させて妊娠の可能性が高まる一方で、双子や三つ子といった多胎妊娠の確率も上がることになります。
人工授精のデメリットについて詳しくは、こちらのページをご覧ください。
人工授精のデメリットとは?リスクや副作用について解説
人工授精(AIH)で妊娠できなかったら?
人工授精に3~4回挑戦しても妊娠に至らなかった場合、もしくは妊娠が継続できなかった場合は、次の生殖補助医療へステップアップすることをご検討ください。生殖補助医療には、体外受精と顕微授精があります。 ここでは、体外受精と顕微授精がどのような治療なのか見ていきましょう。
不妊治療の4つのステップ
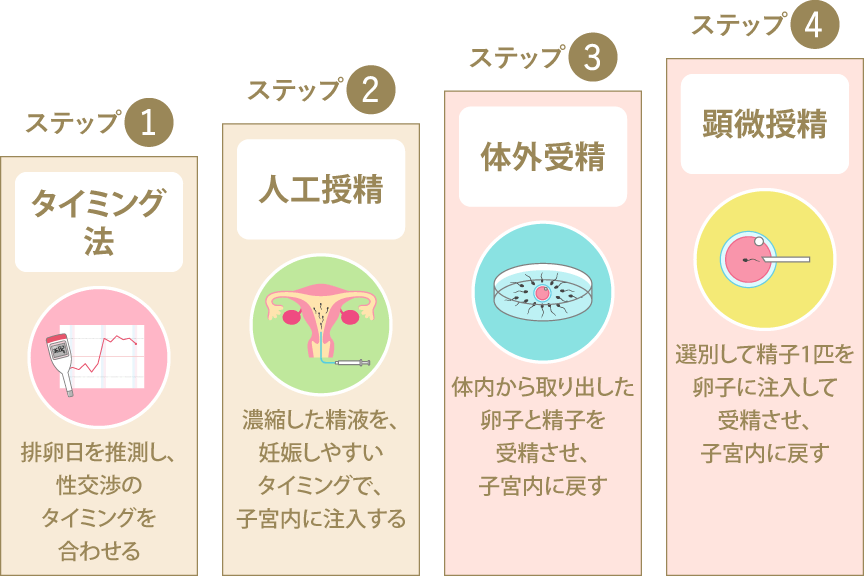
体外受精(IVF)
体外受精とは、女性から採取した卵子をシャーレに入れ、男性から採取した精子をふりかけて受精させることです。精子をふりかけることから「ふりかけ法」とも呼ばれます。受精成立後は、受精卵を子宮内と同じ環境の培養室に入れて胚になるまで最大6日間培養し、女性の子宮内に戻します。
体外受精はタイミング法や人工授精といった一般不妊治療がうまくいかなかった場合に、最初の選択肢として検討されます。
詳しくは「体外受精」のページをご覧ください。
顕微授精(ICSI)
体外受精とは、体外受精で受精が成立しない場合にステップアップとして用いられる不妊治療法です。顕微授精では、女性から採取された卵子に対して、洗浄して選定した1個の精子を細いガラス管を使用し、顕微鏡の下で直接注入します。受精した受精卵(胚)は、子宮内と同じ環境を保っている培養室で最大6日間培養した後、女性の子宮に戻す胚移植を行います。
顕微授精は、女性の年齢が高い場合や卵子の数が極めて少ない場合、男性の精液所見が不良で顕微授精以外では受精の可能性が極めて低い場合に選択されます。
詳しくは「顕微授精」のページをご覧ください。
排卵後の人工授精(AIH)に不安がある方は、まずはご相談ください

人工授精は一般的に排卵する直前に行うものですが、タイミングが排卵後になったとしても排卵後24時間は卵子に受精能力があるため、妊娠できる可能性はあります。しかし、クリニックによって方針は異なるため、心配な場合はどのタイミングで人工授精を行うのか医師やカウンセラーと相談の上、決定するようにしましょう。
にしたんARTクリニックでは、患者さまのご希望に合わせて人工授精のスケジュールをご提案します。万が一、人工授精で妊娠に至らなかった場合も、次のステップをどうするかは患者さまの状況に合わせてヒアリングを行い、相談しながら決定するので、ご自身のペースで不妊治療を受けることができます。 不妊治療の不安や心配事があれば些細なことでもご相談ください。
にしたんARTクリニックでの
治療をお考えの方へ

患者さまに寄り添った治療を行い、より良い結果が得られるよう、まずは無料カウンセリングにてお話をお聞かせください。下記の「初回予約」ボタンからご予約いただけます。
